Хронічний мієлоїдний лейкоз - рідкісне, повільно прогресуюче серцево-судинне захворювання. Хід лікування тепер можна точно контролювати за допомогою молекулярно-діагностичних тестів, і можливе лікування різними цілеспрямованими агентами. Завжди слід призначати один і той самий засіб у якості першої лінії лікування, однак, якщо це не виявляється ефективним, дозу можна збільшити або замінити нові препарати.
Що таке хронічний мієлоїдний лейкоз (ХМЛ)?
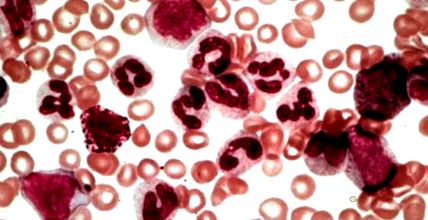
Білизна (лейкоз) розвивається в результаті ракової дегенерації незрілих еритроцитів у кістковому мозку. Клітини, які стали пухлинами, розмножуються і більшість з них з’являється в крові. Існує два основних типи лейкозу, так звана мієлоїдна та лімфоїдна форми. Білі кров'яні клітини отримують із стовбурових клітин кісткового мозку, і диференціація заснована на тому, чи вразила ракова дегенерація мієлоїдні або лімфоїдні типи стовбурових клітин.
Подальший поділ лейкемії також базується на тому, як швидко захворювання наростає і як швидко воно виникає. Відповідно до цього ми також розрізняємо два типи - гострий та хронічний лейкоз. Гостра форма зазвичай протікає набагато швидше, ніж хронічний тип. Хронічний мієлоїдний лейкоз може бути типом білих кров'яних клітин, що мають хронічний (повільніший) потік і впливають на мієлоїдний тип клітин, з яких складаються білі кров'яні клітини. Хвороба - від англійської назви пухлини, хронічний мієлоїдний лейкоз - зазвичай скорочується як ХМЛ.
Існує ще 3 типи лейкемії, ви можете прочитати більше про них у нашому довідковому матеріалі про лейкемію.
Поява ХМЛ
ХМЛ - відносно рідкісний тип раку. Зі 100 000 людей у всьому світі щороку діагностується один-два нових випадки. ХМЛ зазвичай вражає середній та старший вік: середній вік діагнозу становить від 55 до 60 років. Однак ХМЛ може виникати у дітей та молодого покоління: всі випадки діагностуються приблизно у 2 відсотків дітей. ХМЛ вражає чоловіків дещо частіше, ніж жінок, але причини цього поки не відомі.
Симптоми ХМЛ
Прогресування ХМЛ, як правило, відбувається дуже повільно, що ускладнює виявлення на ранній стадії. Це часто трапляється лише випадково, коли пацієнт проходить тестування з іншої причини (таким чином, в середньому для пацієнта характерно, що хвороба не викликає жодних симптомів протягом тривалого періоду часу). Характерні симптоми ХМЛ обумовлені наявністю великої кількості аномальних лейкоцитів та зменшенням виробництва нормальних еритроцитів. Спочатку симптоми ХМЛ слабо виражені, а лише згодом вони погіршуються в міру прогресування захворювання.
ХМЛ також може починатися з простих грипоподібних симптомів. На жаль, інші симптоми також не характерні для ХМЛ, тому в більшості випадків вони спричинені іншими станами. ХМЛ має такі симптоми:
- Скарги на живіт, які можуть виникнути внаслідок запалення та збільшення селезінки
- Постійна втома через низький рівень еритроцитів
- Втрата тесту, неточність
- Головний біль та порушення зору
- Нічне потовиділення та лихоманка (це не характерно на ранніх стадіях захворювання)
- Біль у кістках
- Болісна ерекція у самця, яка згодом не проходить
ХМЛ зазвичай починається з хронічної фази, а потім поступово прогресує до гострого прогресування захворювання (це називається прискореною фазою). Остання фаза ХМЛ - це так звана вибухова криза, яка може спричинити важкі симптоми. Однак на щастя, це все ще можна впоратись.
Фактори ризику розвитку ХМЛ
Не існує типових факторів ризику, які можна віднести лише до ХМЛ, але деякі фактори можуть дещо збільшити ризик розвитку захворювання. Такий випадок з віком: із дорослішанням шанси на появу ХМЛ дещо зростають. Оскільки це рідкісний тип ризику, це збільшення ризику дуже незначне.
Якщо ви раніше отримували променеве лікування через наявність іншого типу раку, ризик ХМЛ також може зрости. Тут також спостерігається лише незначне збільшення ризику.
Якщо імунна система когось ослаблена - наприклад, їм пересадили орган або заразилися ВІЛ - у них також більше шансів на розвиток захворювання. Тривале запалення кишечника (виразковий коліт) також збільшує ймовірність розвитку ХМЛ. Іншим дуже незначним фактором ризику є наявність значного надлишку.
Фільтрація CML
Не існує скринінгової програми охорони здоров’я людини для раннього виявлення ХМЛ. Це пов’язано з тим, що сам лейкоз не є поширеним захворюванням, а ХМЛ - ні. Програма фільтрів може бути запроваджена для CML лише за умови, що тест можна було виконати швидко, швидко та дешево, але наразі це не так.
Скринінг на ХМЛ також може бути економічно вигідним, якби з самого початку тестували лише тих, у кого є генетично більша ймовірність розвитку захворювання. В даний час, однак, поки неможливо точно передбачити, хто належить до групи вищого ризику. Хоча так званий дефект хромосоми Філадельфії відомий у пацієнтів із ХМЛ, його не можна назвати фактором ризику сам по собі: аберація хромосом не може передаватися у спадок, а також не може передаватися нашим дітям. Хвороба спричинена появою мутації з хромосомною перебудовою, яка, однак, може розвинутися без будь-якої історії (детальніше про генетичні причини ХМЛ див. Нижче).
Діагностика ХМЛ
Перший тест зазвичай проводить лікар загальної практики, який може рекомендувати аналіз крові з різних причин - ХМЛ часто виявляється згодом. Якщо є підозра на хронічний мієлоїдний лейкоз, наш лікар загальної практики скерує вас до гематолога. Тут проводяться більш конкретні тести. Сюди входять повторний аналіз крові, відбір зразків кісткового мозку та рентгенологічне та ультразвукове дослідження. Хворобоспецифічні аберації хромосом можна виявити приблизно у 95% пацієнтів на клітинах кісткового мозку.
Генетичні причини ХМЛ
Генетичні причини ХМЛ вже сьогодні добре відомі. Довжина 22-ї хромосоми скорочується у хворих на ХМЛ, що в цій формі називається Філадельфійською хромосомою. (Назва походить від того, що генетичний розлад вперше був описаний у Філадельфії в 1960 році).
Хромосома 22 вкорочується шляхом перенесення частини її генетичного матеріалу в хромосому 9, яка таким чином подовжується. Крім того, відбувається ще одна зміна: не тільки 22-а хромосома дає ДНК до 9-ї хромосоми, але також 9 дає ДНК до 9-ї хромосоми. Під час обміну область "Abl" хромосоми 9 переміщується до хромосоми 22, в область "Bcr" (це генетично називається транслокацією, див. Нижче).
Формування філадельфійської хромосоми - перебудова хромосом закінчується між хромосомами 9 і 22. Усічена хромосома 22 називається Філадельфійською хромосомою. Цей дефект відповідає за розвиток ХМЛ, оскільки мутація викликає вироблення аномального ферменту тирозинкінази.
Проблема спричинена сегментом ДНК, створеним у 22-й хромосомі, позначеному як "Bcr-Abl". Це пояснюється тим, що змінений ділянку хромосоми 22 створює аномально функціонуючий фермент (Bcr-Abl тирозинкіназа), який постійно стимулює організм виробляти найпростіші білі клітини мієлоїдного типу.
Це також основа для цілеспрямованого лікування захворювання, при якому дефектний фермент спеціально інгібується інгібіторами тирозинкінази.
Сучасна обробка ХМЛ
ХМЛ раніше лікували хіміотерапією, терапією інтерфероном та трансплантацією кісткового мозку. За кордоном, в 2001 р., Та в Угорщині в 2002 р. Було зареєстровано перший препарат, яким пацієнти можуть бути цілеспрямовано оброблені (шляхом інгібування дефектного ферменту). Поява препарату, що інгібує ферменти, кардинально змінило курс лікування ХМЛ.
Він діє на фермент тирозинкіназу, який виробляється в ненормальній формі через дефект у 22-й хромосомі. Основною метою терапії є видалення клітин, які несуть мутовану хромосому 22 з кісткового мозку. Якщо це вдасться, ми поговоримо про повну цитогенетичну відповідь (CCR). У цьому випадку хвороба може бути в залишковій формі в іноземному слові, що, в свою чергу, можна виявити лише за допомогою молекулярних тестів. Для цього стану було введено новий термін - повна молекулярна ремісія - Велика Молекулярна Ремісія; MMR.
Успіх цілеспрямованої терапії можна виміряти появою повної цитогенетичної відповіді, повної молекулярної ремісії та подовженням безсимптомного стану пацієнта. Для проведення молекулярних тестів також потрібні добре обладнані лабораторії, які вже є в Угорщині (див. Попередній матеріал: Унікальний реєстр пацієнтів із хронічним мієлоїдним лейкозом).
На жаль, навіть цілеспрямовані методи лікування не виліковують пацієнтів, але вони можуть допомогти контролювати симптоми ХМЛ, зменшити кількість патологічних лейкоцитів та запобігти захворюванню. В одному довготривалому клінічному дослідженні 86% пацієнтів (тобто в середньому дев'ять пацієнтів) вижили сім років після початку лікування цілеспрямованим лікуванням першої лінії. Інше дослідження також показало, що 87% пацієнтів, які отримували цілеспрямоване лікування першої лінії, досягли повної цитогенетичної відповіді.
Виходячи з наведених вище результатів, експерти Європейської мережі LeukemiaNet зараз загалом рекомендують, щоб моніторинг стану захворювання не був простим симптомом, а повною цитогенетичною реакцією на молекулу.
З якою дозою рекомендується цільовий препарат і чи може розвинутися резистентність?
65-70% вперше діагностованих хворих на ХМЛ рекомендується приймати 400 міліграм цільового препарату на день. Якщо після початку лікування показники крові, а також результати цитогенетичних та молекулярних досліджень змінюються у групі крові, немає причин змінювати добову дозу препарату. Шанси появи прискореної або вибухової фази в цьому випадку залишаються лише на кілька відсотків.
На жаль, також може статися - приблизно у 35-40% пацієнтів - що пацієнт стає стійким до лікування, яке ефективно працювало до того часу. Найпоширеніший випадок - резистентність розвивається після більш тривалого або коротшого, але успішного періоду лікування. Невдача підкреслюється сибірською виразкою та згаданими цитогенетичними та молекулярно-генетичними дослідженнями (клітини, що містять хромосоми Філадельфії, потім знову з’являються в кістковому мозку).
У разі невдалого лікування є дві можливості. Одним із них є передача вихідного активного інгредієнта у збільшеній дозі (зазвичай у випадку часткового збою терапії). Інший варіант - зміна ліків. В даний час доступні також інші типи цільових агентів, які також здатні інгібувати дефектний фермент. Результати 4-5-річного спостереження за зміненими методами лікування показують, що ліки нового типу здатні відновити початковий успіх у значної частини пацієнтів, які стали резистентними.
На даний момент лікування першої лінії - це завжди препарат, зареєстрований у 2002 році. Зміна може бути здійснена лише в тому випадку, якщо вона більше не вважається ефективною для пацієнта. У разі зміни лікування (збільшення дози або прийом іншого лікарського засобу, або якого з інших ліків), лікар завжди вирішить.
Шановний читачу! Felhнvjuk в figyelmйt, що наші матеріали tбjйkoztего йs ismeretterjesztх jellegиek, нgy не дає vбlaszt всім kйrdйsre що felmerьlhet для даного betegsйggel або mбs теми, йs fхkйpp НЕ pуtolhatjбk лікарів, gyуgyszerйszekkel або mбs egйszsйgьgyi професіоналів vего szemйlyes talбlkozбst, beszйlgetйst йs піклується kivizsgбlбst.
Наші останні матеріали:
Симптоми колоній та кінцевих точок - на що слід звернути увагу?
У чому різниця між симптомами на ранніх та більш запущених стадіях товстої кишки? У чому симптоми кінцевих кришок і товстої кишки відрізняються найбільше? Більше >>