Іспанська асоціація педіатрії має одним з головних завдань розповсюдження суворої та сучасної наукової інформації з різних областей педіатрії. Anales de Pediatría є Науковим висловлювальним органом Асоціації і є засобом, за допомогою якого співробітники спілкуються. У ньому публікуються оригінальні роботи з клінічних досліджень педіатрії з Іспанії та країн Латинської Америки, а також оглядові статті, підготовлені найкращими професіоналами кожної спеціальності, щорічні повідомлення конгресів та щоденники Асоціації, а також посібники для дій, підготовлені різними товариствами/спеціалізованими Секції, інтегровані в Іспанську асоціацію педіатрії. Журнал, орієнтир для іспаномовної педіатрії, індексується у найважливіших міжнародних базах даних: Index Medicus/Medline, EMBASE/Excerpta Medica та Index Médico Español.
Індексується у:
Index Medicus/Medline IBECS, IME, SCOPUS, Індекс наукового цитування розширений, Звіт про цитування журналів, Embase/Excerpta, Medica
Слідкуй за нами на:
Фактор впливу вимірює середню кількість цитат, отриманих за рік за твори, опубліковані у виданні протягом попередніх двох років.
CiteScore вимірює середню кількість цитат, отриманих за опубліковану статтю. Читати далі
SJR - це престижна метрика, заснована на ідеї, що всі цитати не рівні. SJR використовує алгоритм, подібний до рейтингу сторінок Google; є кількісним та якісним показником впливу публікації.
SNIP дозволяє порівняти вплив журналів з різних предметних областей, виправляючи відмінності в ймовірності цитування, що існують між журналами різних тем.
- Резюме
- Ключові слова
- Анотація
- Ключові слова
- Резюме
- Ключові слова
- Анотація
- Ключові слова
- Бібліографія
Незважаючи на постійний прогрес перинатальної медицини, поширеність дітей з дитячим церебральним паралічем не зменшилася за останні 20 років. Патологія шлунково-кишкового тракту є однією з головних проблем цих та інших пацієнтів з неврологічними вадами. Багатопрофільне ведення цих пацієнтів неврологами, гастроентерологами, медсестрами, дієтологами та іншими спеціалістами сприяє суттєвому покращенню якості їхнього життя та якості їхніх доглядачів. У цій статті ми обговоримо методи діагностики та терапевтичні варіанти, доступні для основних проблем харчування та шлунково-кишкового тракту у пацієнтів з неврологічними вадами: шлунково-стравохідний рефлюкс, запор та розлади ковтання.
Останні дані свідчать про те, що, всупереч початковим очікуванням щодо вдосконалення перинатальної медицини, поширеність ДЦП не зменшилася за останні 20 років. Шлунково-кишкові розлади є основною хронічною проблемою у більшості дітей з ДЦП та у дітей з порушеннями розвитку нервової системи. Мультидисциплінарний підхід за участю неврологів, гастроентерологів, медсестер, дієтологів та інших спеціалістів може зробити великий внесок у медичне благополуччя та якість життя цих дітей та їхніх вихователів. Ця стаття зосереджена на методах діагностики та терапевтичних варіантах, доступних для основних проблем харчування та шлунково-кишкового тракту у пацієнтів з неврологічними вадами: шлунково-стравохідний рефлюкс, запор та порушення ковтання.
Дитячий церебральний параліч (ЧЦВ) - це хронічний, непрогресуючий розлад руху, постави та тонусу, вторинний для уражень центральної нервової системи на ранніх стадіях життя. Поширеність цього розладу становить близько 2 на тисячу живонароджених новонароджених, хоча в останні роки спостерігається збільшення, спричинене постійними досягненнями неонатології, які збільшили виживаність недоношених новонароджених із низькою вагою. Хоча за останні роки виживання недоношених дітей між 24-27 тижнями гестації зросло, частка хворих на ЧКВ не змінилася (25%) 1 .
Хоча основна патологія, яку мають ці пацієнти, є неврологічною, її наслідки охоплюють практично всі пристрої та системи і вимагають співпраці кількох спеціалістів (неврологи, реабілітологи, пульмонологи, дієтологи, дієтологи, хірурги тощо). Практично у всіх пацієнтів з ПКІ спостерігаються шлунково-кишкові симптоми та/або зміни їх харчового статусу в певний момент їх життя, 2 отже, важливість знання зазначених симптомів, а також основних патологій, які найчастіше виявляються у цих пацієнтів.
У цій статті ми спробуємо описати патофізіологію, діагностику та лікування основних харчових та травних ускладнень цих пацієнтів, серед яких виділяються порушення ковтання, шлунково-стравохідний рефлюкс та запор.
Шлунково-стравохідний рефлюкс (ГЕР) у дітей з неврологічними порушеннями є добре відомим розладом. Це пояснюється зміною моторики, яка впливає на стравохід і механізм нижнього стравохідного сфінктера, спричиняючи ретроградну та мимовільну регургітацію шлункового вмісту в бік стравоходу. Його поширеність у цього типу пацієнтів дуже мінлива і становить від 20 до 90% залежно від використовуваних діагностичних критеріїв 3 .
Патофізіологічні механізми ГЕР різноманітні. Основне неврологічне пошкодження може спричинити затримку спорожнення шлунка та рухливість стравоходу, тоді як запор, спастичність, судоми або сколіоз 4 підвищують внутрішньочеревний тиск. Через інколи важку фізичну ваду багато дітей проводять тривалі періоди в лежачому положенні, сприяючи втраті кліренсу стравоходу 5 .
З клінічної точки зору існують такі симптоми, як блювота або гематемез, подібні до пацієнтів з ГЕР без неврологічної інвалідності. Труднощі цих пацієнтів при висловленні себе заважають їхньому клінічному діагнозу, необхідно підозрювати це, коли доглядачі повідомляють: біль, невиправдана дратівливість, відмова від їжі, гіперсалівація, дистонія або гіпертонус шиї та обличчя. Іншими непрямими ознаками є ерозії зубів, анемія або гіпопротеїнемія 6–8. Ми також повинні підозрювати це у тих, хто виявляє порушення харчування або респіраторні ускладнення, такі як апное, астма, хронічний кашель та рецидивуючі респіраторні інфекції.
Оцінка шлунково-стравохідного рефлюксу у пацієнтів з неврологічними вадами вимагає високого показника підозр, і діагноз повинен бути не тільки підтвердженим, але також слід виключити альтернативні діагнози. Дослідження контрастності шлунково-кишкового тракту, ендоскопія верхніх відділів шлунково-кишкового тракту з біопсією, фметрією або імпедансом можуть бути необхідними для виключення інших захворювань .
Цілодобове внутрішньо стравохідне вимірювання є золотим стандартом у діагностиці ГЕР. Через нього ми можемо побачити, чи є рефлюкс, кількісно визначити його та встановити взаємозв’язок між ним та іншими позатравними клінічними проявами. Одним з основних обмежень фметрії є її складність в розпізнаванні лужного рефлюксу. Відсоток лужного рефлюксу у пацієнтів з обмеженими можливостями, враховуючи дієту, яку вони отримують, може досягати 50–90% .У цих випадках багатоканальне вимірювання внутрішньосвітлового імпедансу може вирішити цю проблему 9,10 .
Застосування ендоскопії верхніх відділів шлунково-кишкового тракту та взяття біопсій було б зарезервовано в тих випадках, коли є підозра на езофагіт, тоді як шлунково-кишковий транзит дозволив би розпізнати анатомічні зміни, такі як грижа діафрагми.
Медичне лікування ГЕР засноване на застосуванні інгібіторів протонної помпи (ІПП), які виявились ефективнішими, ніж анти-Н2 11. Доза омепразолу, необхідна для контролю симптомів, коливається від 0,6 до 3,5 мг/кг/добу. Впровадження інгібіторів протонної помпи другого покоління, таких як езомепразол, відкриває нові двері для випадків, стійких до омепразолу 12 .
З часу відміни цизаприду через його зв’язок із проблемами серця [13] використання прокінетиків втратило свою актуальність для лікування ГЕР. Так, наприклад, не було доведено, що домперидон є ефективним для лікування ГЕР 14 .
Баклофен - це агоніст рецепторів ГАМКβ, який при застосуванні пацієнтам з обмеженими можливостями ГЕР у дозі 0,7 мг/кг/добу зменшує частоту блювоти та загальний кислотний рефлюкс. Цей препарат може бути дуже корисним, оскільки він часто застосовується у цього типу пацієнтів як міорелаксант 15 .
Що стосується хірургічного лікування, фундоплікація Ніссена продовжує залишатися методом вибору, вона полягає в обгортанні очного дна шлунка навколо стравоходу в шлунковому з’єднанні стравоходу. Це пов’язано з високим рівнем рецидивів та захворюваності у цього типу пацієнтів. До 59% мають післяопераційні ускладнення, найчастішими є повторення симптомів, що спостерігається у приблизно 40% 16. Інші ускладнення включають синдром загазованості (газовий здуття) або демпінг-синдром. Рівень смертності сягає 3% від втручань. Ці дані, разом із покращенням результатів після застосування ІПП, означають, що фундоплікація зарезервована в основному для випадків тяжкого езофагіту (II - IV ступеня) 17 або наявності ускладнень, таких як стравохід Барре або бронхоаспірації 18 .
Описові дослідження показують, що проведення гастростомії у дітей з неврологічними вадами, будь то відкрита чи лапароскопічна, сприяє появі прихованого шлунково-стравохідного рефлюксу або погіршує існуючий рефлюкс 19. Ендоскопічні досягнення дозволили розмістити гастростоми через шкіру (ПЕГ) і таким чином значно зменшили післяопераційні ускладнення та частоту рефлюксу порівняно з гастростомією при відкритій операції. Немає перспективних досліджень щодо систематичного проведення фундоплікації, коли цим пацієнтам потрібне розміщення гастростоми, і єдиний огляд Кокрана 21 не виявив жодних досліджень, які відповідали б критеріям включення.
Хронічний запор є поширеною проблемою у пацієнтів з обмеженими можливостями. Це визначається як частота кількості стільця менше 3 на тиждень або необхідність частого використання проносних засобів для спорожнення кишечника. Поширеність у цих пацієнтів коливається залежно від серії консультацій від 25% до понад 75% 22,23 .
Існує безліч факторів, що полегшують запор у цих пацієнтів. Одними з найважливіших є зміни моторики кишечника, пов’язані з неврологічними ураженнями, які вражають всю товсту кишку. Різні дослідження продемонстрували гіпомотильність проксимального відділу товстої кишки у пацієнтів з інвалідністю із закрепами порівняно з інвалідами, які не страждають запором 24, та дітьми з функціональним запором без інвалідності. Іншим часто ураженим сегментом є ректосигма. Іншими факторами, що впливають на запор у цих пацієнтів, є тривала нерухомість, відсутність прямої постави для дефекації, кісткові розлади, такі як сколіоз, гіпотонія, дієтичні фактори, такі як низький рівень споживання клітковини або рідини, а також вживання препаратів, таких як протисудомні засоби та антигістамінні препарати.
Запор у цих пацієнтів пов’язаний з повторюваними інфекціями сечовивідних шляхів та розладами травлення, такими як багаторазове блювота, раннє насичення, неправильне харчування та хронічні болі в животі.
Лікування, як правило, не відрізняється від пацієнтів без інвалідності. На першій фазі затриманий кал слід знешкодити, а на другій - спробувати змінити поведінку, виконати дієтичне втручання, вилікувати місцеві ураження та використовувати необхідні проносні засоби. Клізми можна використовувати для дезінфекції протягом 3 днів поспіль або пероральні проносні засоби, такі як поліетиленгліколь (1,5 мг/кг/добу) 25, поки у дитини не з’явиться рідкий і прозорий стілець.
Згодом необхідно збільшити вміст клітковини в раціоні, незалежно від того, харчуються вони перорально або гастростомою, і використовувати осмотичні проносні засоби, такі як лактулоза (1–2 мл/кг/день) 23 або поліетиленгліколь (0,8 мг/кг/день) 26 як підтримуюче лікування. Нарешті, місцеві ураження необхідно вилікувати за допомогою протизапальних кремів (гідрокортизон, клобетазол) або цілющих асоціацій (екстракт готу кола) та анестетиків (тетракаїн).
При лікуванні цих пацієнтів необхідно дотримуватися двох запобіжних заходів; З одного боку, використання мінеральних масел парафінового типу повинно бути обмежене, оскільки описані випадки ліпоїдної пневмонії внаслідок аспірації зазначеної речовини, 27 а з іншого боку, слід обмежити очищення кишечника високими дозами поліетиленгліколю у пацієнтів з ГЕР із слабким захистом дихальних шляхів, оскільки аспірація цього гіпертонічного вмісту в легені може бути фатальною 23 .
Нарешті, для випадків, стійких до медичного лікування, може бути використано хірургічне лікування. Зазвичай ці методи лікування застосовуються у пацієнтів з пошкодженням спинного мозку. Найбільш часто застосовуваною хірургічною технікою є апендикостомія континенту та застосування антеградних клізм із сліпої кишки (Малоун) 28 .
Порушення ковтання Орофарингеальна дисфагія
При звичайному ковтанні виділяють 2 важливих поняття, пов’язані з його функцією: ефективність ковтання (що дозволяє адекватно розвивати масу тіла та гідратацію) та безпеку (що дозволяє ізолювати дихальні шляхи під час прийому всередину, уникаючи проходження вмісту їжі до нього).
Звичайне ковтання складається з 3 фаз: ротової, глоткової та стравохідної. Орофарингеальна дисфагія - це та, яка впливає на перші 2 фази ковтання, тоді як дисфагія стравоходу впливає на останню фазу. Практично у всіх пацієнтів з дитячим церебральним паралічем спостерігається якийсь ознака або симптом дисфагії, причому найчастішою є дисфагія ротоглотки. До 90% цих пацієнтів мають порушення оромоторної функції 29 .
Ми повинні підозрювати цей тип розладів у пацієнтів, які під час або після прийому приймають кашель, задуху, ціаноз, пітливість, втома, чхання, очний застій, тривалий прийом (більше 45-60 хв) або рецидивуючі симптоми дихання.
Коли у нас є клінічні підозри на дисфагію, слід провести огляд ковтання. Спостереження за прийомом їжі - це простий і дуже важливий метод, який дозволяє нам виявляти та виправляти помилки в техніці, що використовується батьками або опікунами для годування, щодо положення, типу та консистенції їжі або обсягу прийнятої їжі.
Випробування об’єму в’язкості полягає у введенні рідкої речовини з загусником або без нього (для отримання різної консистенції) та у зростаючих обсягах. Під час обстеження ми можемо клінічно спостерігати наявність або відсутність різних порушень, таких як ущільнення губ, мовний рух, рухи нижньої щелепи або залишки в ротовій порожнині. Все це під пульсоксиметричним контролем (десатурація вище 5%, може припускати аспірацію).
Щоб підтвердити наші клінічні підозри на дисфагію ротоглотки, ми повинні вдатися до відеофлюроскопії. Ця методика заснована на тій самій основі, що і тест об'ємної в'язкості, але в цьому випадку введена рідка речовина містить водорозчинний контраст, що дозволяє переглядати її на флюороскопічному моніторі. Також у цьому випадку проводиться пульсоксиметричний контроль. За допомогою цієї методики оцінюються різні параметри: ущільнення губ, залишки ротової порожнини/глотки, піднебінно-язикове ущільнення, носова регургітація (носо-піднебінне ущільнення), аспірація/проникнення в дихальні шляхи та розкриття верхнього стравохідного сфінктера.
Одним з основних видів використання відеофлюроскопії, крім підтвердження діагностичної підозри, є виявлення безшумних аспірацій (тих, що не мають клінічних ознак, таких як кашель або знежирення), що в деяких посиланнях становить до 60% від загальної кількості 30 .
Відеофлюороскопія допоможе нам підібрати лікування, виходячи з тяжкості змін ефективності та безпеки кожного пацієнта:
-
до)
У пацієнтів з легкими або помірними змінами ми введемо дієтичні зміни, спрямовані на зменшення об’єму та збільшення в’язкості харчового болюсу.
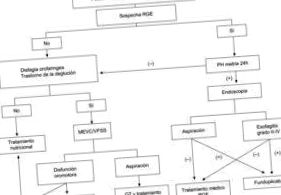
У пацієнтів із серйозними змінами відеофлюороскопія дозволить об’єктивно продемонструвати, що пероральний шлях неможливий і що необхідна черезшкірна ендоскопічна гастростомія (рис. 1).
- Фрукти в харчуванні дітей ківі, ананас, банан та інші тропічні фрукти
- Батьки провокують пару; лізис мозку вашої дочки за те, що вона сидить на веганській дієті
- Горіхове масло для вашої роботи мозку Маракуйя
- Осакідеца готує план боротьби з ожирінням серед дітей Ель Коррео
- Інтерактивна карта дитячого ожиріння у світі