Харчові потреби при переддіабеті
Харчові потреби при переддіабеті
Лізет Кастело Еліас-Каллес, I Хосе Ернандес Родрігес, II Берта Родрігес Анзардо, III Майра Мачадо Чавіано IV
I II ступінь спеціаліста з ендокринології. Науковий співробітник. Національний інститут ендокринології. Гавана Куба.
Спеціаліст ІІ ступеня з ендокринології. Доданий Слідчий. Національний інститут ендокринології. Гавана Куба.
III спеціаліст II ступеня з питань харчування та ендокринології. Магістр наук з комплексної допомоги жінкам. Гінеко-акушерська лікарня "Рамон Гонсалес Коро". Гавана Куба.
IV технік-дієтолог. Національний інститут ендокринології. Гавана Куба.
Дієта є одним з основних стовпів лікування переддіабету, оскільки зменшує ризик розвитку цукрового діабету 2 типу (ЦД 2), а також ішемічної та цереброваскулярної хвороби.
Ми можемо розглядати преддіабет як виявлену доклінічну та біохімічну фазу в природній історії ДМ 2, і тому втручання на цій стадії дозволяє первинну та вторинну профілактику захворювання.
Цілі, яких слід досягти при лікуванні пацієнтів з переддіабетом: 4
- Відновити нормальний рівень глюкози та ліпідів у крові.
- Досягайте та підтримуйте нормальну масу тіла або якомога ближче до неї.
- Отримати нормальні темпи зростання та розвитку у дітей та підлітків.
- Гарантуйте повноцінне харчування вагітної жінки, плода та майбутнього немовляти.
- Створіть адекватний план харчування відповідно до способу життя кожної людини на основі хорошої дієтичної історії.
- Поліпшити стан здоров'я пацієнтів за допомогою оптимального харчування.
- Індивідуалізуйте рекомендації для досягнення адекватної адаптації до ускладнень або факторів ризику, які має пацієнт.
Слід брати до уваги деякі елементи, такі як: забезпечення широкої дієтичної освіти, уникання всіх видів дієти, які не є належним чином збалансованими, що дієтичні рекомендації є гнучкими, щоб план прийому їжі не створював проблем у повсякденному житті, що рекомендації дієтичні потреби в значній мірі схожі на потреби не діабетиків, забезпечують споживання енергії відповідно до маси тіла та щоденні витрати енергії для підтримки нормальної маси тіла або якомога ближче до норми, обмежують споживання жирів, багатих кислотами, насиченими жирами, а також продуктів з високим вмістом холестерину, замінники рафінованих вуглеводів на повільно всмоктуючі або складні, які, як правило, багаті харчовими волокнами, а також помірне споживання солі та стримування споживання алкоголю
Пацієнт повинен навчитися проводити обчислення енергії з кількісної та якісної точки зору, на додаток до знання конкретних елементів цього режиму харчування, що забезпечує кращий розвиток зазначеного стану. Надзвичайно важливо, що ми можемо навчити пацієнта з цього приводу, що допоможе поліпшити їх метаболічний контроль та запобігти прогресуванню від переддіабету до ЦД 2.
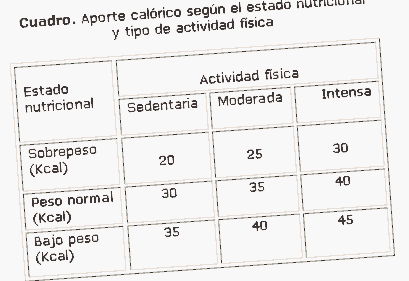
Розрахунок енергетичних потреб буде проводитися з урахуванням харчового стану та фізичної активності пацієнта. Ідеальну вагу людини можна отримати за допомогою формули Брока, яка повинна бути пов’язана з харчовим станом та фізичною активністю людини (таблиця). Розрахунок проводиться наступним чином:
Ідеальна вага (кг) = розмір (см) -105
У пацієнтів з індексом маси тіла (ІМТ), що перевищує 25 кг/м2, слід зменшити споживання калорій та збільшити витрати енергії; запобігання набору ваги дуже важливо. Ось чому рекомендується, щоб у цих пацієнтів ІМТ був подібним до решти населення (18,5-25 кг/м2).
Розподіл калорій по макроелементах:
- Вуглеводи: від 55 до 60%
- Білки: 15-20%
- Жири:
Важливо знати, що:
- Холестерин: менше 300 г/добу
- Харчові волокна: від 20 до 40 г/день
- Сіль: менше 3 г/добу
Елементи інтересу, які ми повинні враховувати
Вуглеводи, які слід вживати, повинні бути складними, щонайменше 40% і більше енергії, розрахованої на день (такі продукти, як овочі, крупи, харчові продукти, переважно молочні продукти та бобові культури з низьким вмістом жиру), а також використовувати прості швидко поглинаючі (моносахариди, дисахариди та олігосахариди) у невеликих кількостях, які становлять від 5 до 15% калорій. Коли вуглеводи становлять 50-60% енергетично достатньої дієти, вони нейтрально впливають на рівень глюкози в крові. 5.6
Глікемічний індекс (ГІ) - це показник того, наскільки їжа підвищує рівень глюкози в крові в постпрандіальному стані, порівняно з підвищенням, яке виробляється такою ж кількістю чистої глюкози або білого хліба. 7,8 Пільгове споживання їжі з низьким глікемічним індексом допомагає поліпшити метаболічний контроль, якщо супроводжується адекватним призначенням їжі. Той факт, що їжа має низький ГІ, не означає, що її можна вживати без обмежень, але що між двома продуктами, що містять однакову кількість вуглеводів, переважно вживати ту, що має найнижчий глікемічний індекс.
Прийом білка не впливає на концентрацію глікемії, і натомість він різко збільшує секрецію інсуліну, оскільки це підсилювачі секреції інсуліну. 7 Немає достатньо доказів того, що люди, які страждають переддіабетом, мають інший прийом білка, ніж решта населення (10-20% споживання калорій тваринного та рослинного походження).
Жири - це поживні речовини з найбільшою калорійністю і найменшою силою для насичення. Щодо його впливу на ліпіди в плазмі, найголовнішим є жирнокислотний склад кожної їжі, більший за загальний жир. 9 Жирні кислоти класифікуються на:
- Насичені: вони не мають подвійних зв’язків, вони помітно підвищують рівень холестерину ліпопротеїдів низької щільності (LDL-c) і збільшують довгостроковий серцево-судинний ризик. Вживання насичених жирів, багатих холестерином (тваринного жиру), має бути обмежено до 10%, поліненасичених жирних кислот - до 6-7%, а решта - жирних кислот, переважно мононенасичених, між 13-15% (рослинна олія). Насичені жири не повинні перевищувати 10% калорій через свій негативний вплив.
- Мононенасичені: вони мають лише один подвійний зв’язок. Вони знижують рівень ЛПНЩ і тригліцеридів (ТГ), незначно підвищують рівень холестерину ліпопротеїнів високої щільності (ЛПВЩ) та зменшують довгостроковий серцево-судинний ризик.
- Поліненасичені: мають більше одного подвійного зв’язку.
- Поліненасичені омега-6: вони мають незначний ефект зниження рівня ЛПНЩ і нейтральний ефект на інші ліпіди.
- Поліненасичені омега-3: вони мають значний ефект зменшення TG (великі споживання) і позитивний вплив на HDL-c. Зменшити довгостроковий серцево-судинний ризик.
- Транс-жирні кислоти: це моно- або поліненасичені жирні кислоти, які змінили просторову конфігурацію своїх подвійних зв’язків внаслідок нагрівання або гідрування (споживання промислових маргаринів, фаст-фудів та розігрітих жирів), вони підвищують рівень ЛПНЩ, вони знижують рівень ЛПВЩ -c та збільшити довгостроковий серцево-судинний ризик. 9.10
Харчові волокна покращують глікемічний контроль. Клітковина може бути класифікована як розчинна (камеді, пектини) та нерозчинна (целюлоза, геміцелюлоза). І те, і інше зменшує всмоктування холестерину, хоча про негативний зв’язок із серцево-судинним ризиком свідчать лише розчинні клітковини. 11,12 Це сітка, в якій зберігається вода у фруктах та овочах, і вона походить переважно з висівок злакових культур і лушпиння бобових. Його слід приймати всередину від 35 до 40 г/день. Ця рекомендація досягається при 5 - 6 порціях фруктів та/або овочів/день (включаючи ті, що є під час їжі). 12
Вживання алкоголю слід обмежити у людей з переддіабетом, оскільки високе споживання алкоголю пов’язане з більшим серцево-судинним ризиком і помітно підвищує рівень тригліцеридів, крім можливості викликати збільшення ваги. Вживання алкоголю слід забороняти при панкреатиті, гіпертригліцеридемії, вагітності та гіпоглікемії в анамнезі. Не слід перевищувати такі обмеження:
- Чоловіки: 2 напої на день.
- Жінки: 1 напій на день.
(1 напій = 1 пиво, 1 склянка вина або 50 мл дистильованих напоїв).
Підсолоджувачі можна використовувати як замінники сахарози. Вони поділяються на поживні та неживні: 13.14
- Поживні: фруктоза, сорбіт, ксиліт та аспартам.
- Неживні речовини: сахарин, цикламат, стевія, ацесульфам калію та сукралоза.
Некалорійні підсолоджувачі (аспартам, сахарин, ацесульфам К та сукралоза) безпечні для загальної популяції та вагітних пацієнтів.
Вода є засобом транспортування поживних речовин та усунення відходів організму. Його слід вживати в достатній кількості. Його використання не повинно обмежуватися, за винятком дуже окремих випадків.
Розподіл загальних калорій
Розподіл калорій не відрізняється від людей із СД. На сніданок 15%, перекуси 10%, їжу відповідно 25-30%, а на вечерю 10%. п’ятнадцять
- Найголовніше - це гарантувати загальне споживання калорій, яке приводить пацієнта до ідеальної ваги.
- Під час інтенсивного плану зниження ваги вам слід завжди додавати вітаміни та мінерали.
У дітей:
- Розрахунок калорій складатиме 1000 калорій протягом першого року та 100 калорій більше для кожного віку.
- Під час статевого дозрівання додаткові 100 калорій будуть додані до максимум 2400 у самки та 2800 у самців.
- Будуть додані вітамінно-мінеральні добавки, особливо комплекс В та вітамін С.
У вагітних:
- Дієту розраховуватиме команда вищого рівня, але слід знати, що з 2-го числа допускається лише збільшення на 1,5 кг на місяць вагітності. семестр, до кінця вагітності з приростом ваги не більше 9 кг.
На закінчення йдеться про те, що індивідуальні настанови та рекомендації щодо дієтичних та харчових аспектів є одним із основних стовпів лікування пацієнтів із переддіабетом, і їм слід надавати пріоритет у зміні способу життя, який вони повинні здійснити. Коли ми збираємося призначати дієту людині, яка страждає переддіабетом, життєво важливо знати, як кількісно та якісно розрахувати енергетичні потреби, а також знати, як розподілити їх відповідно до уподобань пацієнта, соціально-культурних особливостей та цілі, яких потрібно досягти. Наявність цих знань гарантуватиме, що наші професіонали можуть ефективно їх застосовувати та досягати терапевтичних цілей. Добре відомо, що терапевтичні зміни у способі життя є ідеальним засобом для профілактики СД 2.
1. Tuomilehto J, Lindstrom J, Erikson JG, Valle TT, Hamalainene H, Hanne-Parrikka P, et al. Профілактика цукрового діабету 2 типу шляхом зміни способу життя серед осіб із порушеннями толерантності до глюкози. N Engl J Med. 2001; 344: 1343-50.
2. Ноулер WC, Барретт-Коннор E, Фаулер SE, Hamman RF, Lachin JM, Walker EA та ін. Зниження частоти розвитку діабету 2 типу за допомогою втручання у спосіб життя або метформіну. N Engl J Med.2002; 346: 393-403.
3. Ямаока К, Танго Т.А. Ефективність виховання способу життя для профілактики діабету 2 типу. Мета-аналіз рандомізованих контрольованих досліджень. Догляд за діабетом. 2005; 28: 2780-6.
4. Американська діабетична асоціація: стандарти медичної допомоги при цукровому діабеті (Заява про позицію). Догляд за діабетом. 2007; 30: S4-S41.
5. Martín IC, Plasencia D, González TL. Ендокринно-метаболічні порушення. У: Martín IC, Plasencia D, González TL (eds). Посібник з дієтотерапії. Гавана: Редакція медичних наук; 2001. с. 40-2.
6. Choudhary P. Огляд дієтичних рекомендацій при цукровому діабеті. Діабет Res Clin Pract. 2004; 65S: S9-S15.
7. Franz MJ, Warshaw H, Daly AE, Green-Pastors J, Arnold MS, Bantle J. Еволюція лікувальної дієтичної терапії діабету. Postgrad Med J. 2003; 79: 30-5.
8. Riccardi G, Rivellese AA, Giacco R. Роль глікемічного індексу та глікемічного навантаження в здоровому стані, при переддіабеті та при діабеті. Am J Clin Nutr. 2008; 87 (доповнення): 269S-74S.
9. Декларація Хаена 2004 р. Консенсусний документ Міжнародної конференції з питань здорового впливу оливкової олії. Преподобний Есп Обес. 2005; 3: 212-7.
10. Позиція Канадської асоціації діабету. Вказівки щодо харчового лікування цукрового діабету в новому тисячолітті. Канадський J Догляд за діабетом. 2000; 23: 56-69.
11. Барклай Л. Американська діабетична асоціація оновлює Керівні принципи медичної дієтичної терапії CME/CE. Догляд за діабетом. 2008; 31 (Додаток 1): S61-S78.
12. Бхораскар А. Харчування при діабеті. J Indian Med Assoc. 2005; 103 (11): 596, 598-9.
13. Унгер Дж. Діагностика та лікування діабету 2 типу та переддіабету. Prim Care. 2007; 34 (4): 731-59.
14. Чен С.Ф., Лін КК. Ефективність освітнього протоколу PRIDE для полегшення метаболічного контролю у дорослої людини, яка страждає від діабету. Ху Лі За Чжи. 2008; 55 (5): 97-102.
15. Американська діабетична асоціація. Стандарти медичної допомоги при цукровому діабеті-2009. Догляд за діабетом. 2009; 32 (додаток 1): S13-S61.
Весь вміст цього журналу, крім випадків, коли він ідентифікований, підпадає під ліцензію Creative Commons